未来の医師に求められること
~AIの進歩と少子高齢化のインパクト~
岡田 定 氏(聖路加国際病院 血液内科/人間ドック科 部長)

未来がどうなるのかは誰もわからない。でも過去から現在までの動きをよく見ることで、かなりの精度で予測できる未来がある。
未来の医師はどうなるのだろう。大地震などの天災や戦争など予測不能なこともあるが、未来の医師の運命を左右するのは「AIの急速な進歩」と「未曾有の少子高齢化」ではないだろうか。
筆者は医師37年目の一臨床医であり、30数年間の血液内科診療、レジデント教育、終末期医療に続いて、昨年から人間ドック診療を始めた。筆者の限られた経験をもとに、未来の医師について予測してみたい。
AIの進歩で社会も医療も指数関数的に変化する
AI(人工知能)やスーパーコンピューター(スパコン)の進歩によって、今後の社会や医療が大きく変化するのは間違いない。問題はその変化の速さである。その速さはあなたが思っているよりずっと速い。
今後10年間の変化は過去10年間の変化の2倍ではない。なぜなら、AIやスパコンは比例直線的ではなく指数関数的に進歩するからである。
スパコンの性能の進歩は、毎年平均2倍だと言われている。10年後は10倍ではなく210=1024倍になる。20年後は20倍ではなく220=100万倍、30年後は10億倍、40年後は1兆倍と驚異的進歩なのである。過去20年間の実際の性能向上は50万倍であり、20年間の誤差は1年だけだったのである。
AIやスパコンが今後、驚異的に進歩することで、AIが十分に賢くなって自分自身よりも賢いAIを作るようになり、人工的知性が人類全体の知性の総和を超越するというSFのような世界を「シンギュラリティ(技術的特異点)」と言う。この分野の世界的権威であるレイ・カーツワイル氏は、2045年頃にシンギュラリティを迎えると言っている。もう30年もない。
ヒトゲノムの1%の解析に7年間を要した時のことである。当時の科学者や評論家は、100%の解析には700年間を要するだろうと予測した。しかし、レイ・カーツワイル氏は7年間と予測した。そして実際に7年間で100%を達成した。解析方法が指数関数的に進歩したからである。毎年平均2倍で進歩すれば、27=128倍となり100%以上になるのである。
集積回路に使われるトランジスタの数は1.5年毎に倍増するという「ムーアの法則」がある。技術的能力は指数関数的に進歩するという「収穫加速の法則」もある。いずれも指数関数的進歩の法則である。
AIが指数関数的に進歩した今から10数年後、あなたはまだ現役バリバリの医師だろうが、今のあなたの想像を超えてAIは医療の現場で大きな役割を果たしているだろう。
未来のAIの役割
それでは10数年後、AIは医療現場でどのような役割を担っているだろうか。
未来のAIは、少なくとも①画像や臨床検査の診断、②予後予測(疾病発症率、健康寿命、寿命予測)、③治療法の選択の3つの分野で大きな役割を果たしているだろう。
1)画像や臨床検査の診断
未来のAIは、臨床検査や画像を瞬時に自動診断しているだろう。臨床検査の1つである血算を例に挙げてみる。数カ月続く白血球増加症を示す以下のような血算があったとする。
A:73歳男性。WBC14,500/μl(骨髄球0.5、分葉核球80.0、好酸球0.5、好塩基球3.5、リンパ球12.0、単球3.5%)、Hb 13.6g/dl、PLT 31.1万/μl
B:57歳男性。WBC13,300/μl(分葉核球54.5、好酸球2.5、好塩基球1.0、リンパ球32.5、単球9.5%)、Hb 13.9g/dl、PLT 20.1万/μl
読者には、AとBの血算の診断はおわかりだろうか。
未来のAIは、瞬時に以下のように診断するはずである。
「Aは、慢性の白血球増加であり、成熟好中球の増加、骨髄球の出現、好塩基球の増加を認めることから、80%の確率で慢性骨髄性白血病と診断します」
「Bは、慢性の白血球増加であり、白血球分画は正常で赤血球・血小板も正常なことから、90%の確率で反応性白血球増加症と診断します。最も可能性が高い原因は喫煙です」
このような血算の診断は、現状では専門医以外には難しい。しかし、血算と最終診断に関するビッグデータを与えられたAIには、容易なタスクだろう。
2)予後予測
未来のAIは、健診の受診者の行動変容に大きな力を発揮するだろう。
たとえば、以下のような受診者に対する生活指導である。
40歳男性。アルコール多飲、重喫煙があり、肥満症、高尿酸血症、糖尿病、脂肪肝、睡眠時無呼吸症候群などの問題を抱えている。
医師が節酒や禁煙を指導しても、受診者は「医者はいろいろ言うけれど、それほど差し迫った問題とは思えない。まあ今まで通りでいいや」と、全く生活習慣を変えようとはしない、ということはよくある。
未来のAIには、健診受診者の生活習慣と疾患に関するビッグデータがインプットされている。AIは以下のような予後予測をするだろう。
「あなたが今の生活習慣を続ければ、10年以内に心筋梗塞を90%、脳梗塞を80%の確率で発症します。70%の確率で、健康寿命は約10年、生存期間は約20年と予測されます」
このような予後予測を突き付けられれば、「元気で生きられるのがもう10年しかない! これは大変だ。酒は減らそう。禁煙もしなければ」となるかもしれない。
3)治療法の選択
未来のAIは、患者毎に最も適切な治療法を選択してくれるだろう。
たとえば、以下のような患者にどのような治療を行うか。
65歳女性。8年前に真性赤血球増加症と診断され、ハイドロキシウレアと少量アスピリンでコントロールされていたが、急性巨核芽球性白血病(染色体分析で-5、-7を含む複雑な異常あり)を発症した。
未来のAIなら、瞬時に数千万件の論文にアクセスして「A療法が最も適切です」と答えてくれるだろう。
昨年、IBMが開発した医療AIのワトソンが、東大医科学研究所のある発表で話題になったことをご存じだろうか。ワトソンに血液腫瘍に関する2000万件以上の研究論文と1500万件の関連する治療薬の特許情報を学習させ、ある特異な遺伝子変異のある白血病の治療薬を検索させた。人手による解析手法では、適切な治療薬を確定するのに2週間を要していたのに、ワトソンを使うと10分しかかからなかったという。
未来のAIなら、腫瘍細胞の遺伝子変異だけでなく患者の症状や時系列の検査データも解析し、人では思いつかないような治療法も瞬時に見つけてくれるだろう。
それでは未来の医師は何をするのか。AIが選択したA療法が、本当にこの患者に適切かどうかを医師の責任で判断する。もし適切だと判断できれば、本人・家族への説明同意のうえ、A療法を実施することになる。
未来の医師に必要なのは、情報の記憶よりコミュニケーション力と大局的判断
将来的には大量の情報を自分の脳に詰め込むのは時代遅れになる。大量の細かな情報の記憶や検索、統計的処理などは、AIに任せればよいからである。
1)コミュニケーション力
AIが活躍する未来の医師には何が求められるだろう。AIにはできないことで人にしかできないこととは何だろう。それは、人対人のコミュニケーションや、知識、体験、価値観を総合した人間的な大局的判断ではないだろうか。
先ほどの「アルコール多飲、重喫煙があり、肥満症、高尿酸血症、糖尿病、脂肪肝、睡眠時無呼吸症候群などの問題を抱えている40歳男性」の例で考えてみたい。
医師にしかできない仕事は、受診者に一対一で向き合うことである。たとえば、「喫煙がどれほど深刻な影響を及ぼすか、禁煙すればどのような良い効果が得られるか、どうすればやめられるか」を親身に指導することである。人にしかできない密なコミュニケーションによって、受診者の本質的な健康問題を発見して解決を図ることである。
コミュニケーション力があれば以下のようなこともできる。この40歳男性には「仕事は営業職で週に10回もの会食がある」という重大な健康問題があることを発見し、問題解決には、「会食での過食と過飲」への対処が最重要だと見極めることができる。そして、「会食での過食と過飲は仕事そのもので生きがいでもあるが、今後の人生を左右する健康問題でもある」ことに気づいてもらい、「本当にこのままでよいのか」を考え直してもらうことができる。
2)人間的な大局的判断
前述の「急性巨核芽球性白血病の65歳女性」のケースでも考えてみたい。
A療法によって幸いに完全寛解を達成した。しかし、その後再発して治療抵抗性になり、最終的にはステロイドとモルヒネによる緩和医療に移行した。胸痛、呼吸困難、意識障害が出現し、生命予後は1~2週間と思われる状態になった。
この時点になって、長女の結婚式を4か月後に控えていることがわかり、本人・家族はそこまでの延命を希望された。
この時点で未来のAIなら何と判断するだろうか。「4か月の延命の可能性は1%以下です」と冷たく答えるかもしれない。
医師はどう判断するか。医師にはもっと人間的な大局的判断が求められる。「本人・家族にとって大事なのは、もう無理な延命ではない。本人・家族が最も望んでいるのは、本人が長女の花嫁姿を見届け安心して旅立つことである」と医師は判断した。
その実現のために「病院旧館のチャペルで模擬結婚式を開く」ことを画策した。胸痛と呼吸困難の軽減のために模擬結婚式の前日と当日に胸水を除去し、意識レベルの改善目的で当日朝からモルヒネをフェンタニルに変更した。
これらの処置により胸痛なく意識もほぼ清明な状態になり、ベッドごとチャペルに移動することが可能になった。そこで、患者は花嫁と花婿に対面した。やさしい笑顔で、「ありがとう」「幸せです」「良い人生だった」を何度も繰り返された。その翌日からまた昏睡状態になり、6日後に穏やかな最期を迎えられた。
未曾有の少子高齢化時代の「支える医療」とピンピンコロリ
日本の少子高齢化が本当に深刻になるのはこれからである。全人口の65歳以上の割合である高齢化率は、現在25%を超えているが、2025年には30%、2060年には40%になる。問題は高齢者の激増だけではない。高齢者がさらに高齢化し、出生数が進行的に減少して社会を支える勤労世代(20~64歳)が激減することである。
未来の医師は、人類がかつて経験したことのない急速な少子高齢化に巻き込まれる。人口構成の激変の中で、未来の医師には何が求められるのだろうか。
1)「治す医療」から「支える医療」へ
未来の医師には、非高齢者を「治す医療」だけでなく高齢者を「支える医療」が求められる。
従来の医療は、非高齢者を対象とした病院完結型の「治す医療」が中心だった。高齢者が激増する未来は、「治す医療」だけでなく地域完結型の「支える医療」が重要になるだろう。高齢者の臓器機能と全身状態のバランスを取りながら、少しでも自立した生活を目指す「支える医療」である。生命予後の改善以上に、QOLの改善やQOD(Quality of Death)の改善が大切になる。
高齢者のQODの改善のためには、本人の意向を尊重することが基本になる。家族ではなく本人が、「この先、自分はどうしたいのか」「食べられなくなったらどうしたいのか」「どこで暮らしたい(亡くなりたい)のか」「最期の延命処置はどうしてほしいのか」を決められるように支援することである。
未来の医師には、生活習慣病やフレイル(虚弱)の予防が大きな仕事になるだろう。そのためには地域の医療や介護に従事する多職種との協働や、高齢者の人生の最期に向けた意思決定支援が重要になるだろう。
2)ピンピンコロリ
未来の医師には、健康寿命を延ばすための予防医療が求められる。
日本人の平均寿命は、2014年で男性80.5歳、女性86.8歳である。健康寿命は、2013年で男性71.2歳、女性74.2歳である。したがって人生の最期には、男性約9年、女性約13年の「日常生活に制限のある期間」が存在する。
高齢者の理想は長く生きることではない。長さよりも最期まで人の世話にならないで元気に生きることである。最期は苦しむことなくコロリと逝くこと、ピンピンコロリ(PPK)である。PPK達成の秘訣は、健やかな生活習慣を続け大きな病気にならないで長生きすることにある。日本とドイツのデータから、長生きするほど臥床期間が短く医療費も少ないことが知られている。
未来の医師には、国民の健康寿命を延ばし、日常生活に制限のある人生の最期をいかに短くするかが大きな課題になるだろう。
大切なのは健康を守り幸福にすること
疾病はなぜ起こるのか。原因の一つに遺伝的要因があることは確かだが、原因のほとんどは生活習慣の問題にある。食生活の問題(高カロリー、野菜不足、塩分や脂質の過剰)、運動不足、喫煙、過度の飲酒、睡眠不足(負債)、過度のストレスなどの生活習慣の問題である。
現代医療は疾病の診断治療が中心である。一般国民は生活習慣がどうであれ心身に苦痛がなければ医療の必要性を感じない。医療者も国民も、医療とは心身の苦痛を取り除くことだと思っている。
しかし、疾病を治療してもその疾病の原因を取り除かなければ、早晩、新たな疾病を引き起こすことになる。逆に、若い頃から生活習慣の重要性を理解し、健やかな生活習慣があれば、生涯に経験する疾病は激減するだろう。仮に疾病が生じても、生活習慣を改善できれば予後は全く異なるだろう。
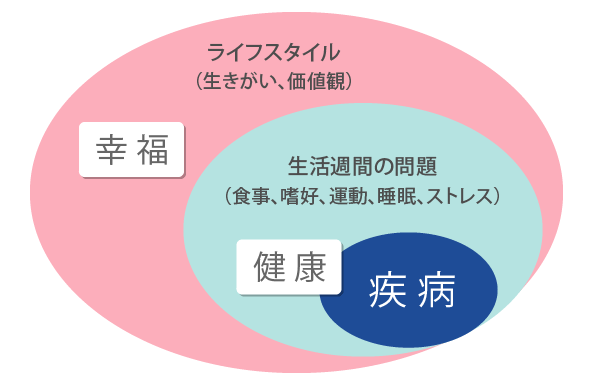
ただ、健康が大切だと言っても、健康が何よりも大切だとは言えない。健康であることより幸福であることのほうがきっと大切だろう。人にはそれぞれ価値観や生きがいがあり、それによってライフスタイルが決まってくる(下図)。
時代の変化とともに、未来の医師に求められることは、大きく変わる。しかし昔も今も未来も変わらないことがある。「人の健康を守り、人を幸せにすること」ではないだろうか。
最後に、本年7月に105歳で逝去された日野原重明先生の「よき臨床医になるための10項目」を味わいながら本稿を閉じたい。
①患者の心や、身体の痛みが感ぜられること
②患者や家族の問題を明確に抽出でき、それを解く(問題解決の技)法を心得ていること
③疾患中心ではなく、疾病を持った人格体としての患者に、個別的、全人的医療が提供できること
④冷静な頭脳と温かい心とを持つこと
⑤患者や家族の立場に立ってものが考えられること
⑥自分の能力の限界を心得ること
⑦医業をミッションと考えて生きられること
⑧患者や家族とコミュニケーションがよく保たれること
⑨看護師その他の医療従事者とチームをつくって協同作業ができること
⑩生涯、学習を続けられる学徒であること
【関連記事】
「市場から読む これからの時代が医師の働き方にどんな変革をもたらすか」
「医師は人工知能と 明日を夢見ることができるのか〜IBM「Watson」が拓く医療の未来〜」
「『日本とアメリカ』x『医療と法律』——2x2の視点で見る日本の医療 歪なシステムを「変えられる」と思うことが始めの一歩」加藤良太朗氏(板橋中央総合病院 副院長 総合診療科主任部長)
「世界最大規模の国際ヘルステック・カンファレンス『Health 2.0 Asia – Japan』開催!<前編/1日目>」
「イベントレポート「MedPeer Healthtech Academy chapter 1」|「ロボティクス×医療」の”今”をつかみ”未来”をつくる〜ロボットはどこまで進化し、ヘルスケアの未来を変えるか?〜」

- 岡田 定(おかだ・さだむ)
1981年大阪医科大学卒業後、聖路加国際病院内科レジデント、1984年から昭和大学藤が丘病院血液内科を経て、1993年から聖路加国際病院血液内科勤務。2007年から血液内科部長、2011年~2013年内科統括部長、2016年7月から人間ドック科部長。
一般血液内科の臨床だけでなくレジデント教育や終末期医療にも長年携わり、レジデント向けの本や血液診療の本(※)を約30冊上梓。昨年から診療の軸足を血液内科から予防医療に置いている。
※『内科レジデントの鉄則 第1版、第2版』(医学書院)、『デキレジ step1、step2』(医学出版)、『誰も教えてくれなかった 血算の読み方・考え方』(医学書院)、『レジデントのための血液診療の鉄則』(医学書院)、『臨床検査技師のための 血算の診かた』(医学書院)など