今さら聞けない「新専門医制度」をめぐる現状まとめ

※本記事は2016年4月8日時点での情報となります。最新の情報は「【2017年版】今さら聞けない「新専門医制度」をめぐる現状まとめ」をご確認ください。
医師のキャリア形成に大きな影響を与える「専門医」資格。その制度が今、大きく変わろうとしています。
これまでの各学会による独自認定から第三者機関である「日本専門医機構」による認定へ。現在新制度への移行の準備が進んでおり、2017年4月から新制度での研修がスタートし、2020年度に新制度による専門医が誕生することになる見通しです。
これから専門医を目指す医師はもちろん、すでに専門医や指導医の立場にある医師にとっても、今後の医師のキャリアに大きな影響を与えるであろう今回の新専門医制度。その影響は地域や医療機関の医師数にも影響を及ぼすと言われています。
スタート目前の「新・専門医制度」について、従来の制度との違いや目的、そして制度から見えてくる今後求められる「専門医」像、そして現在挙げられている懸念点を紹介します。
- 目次
これまでの専門医制度の課題
そもそも、「専門医」資格は、1962年に日本麻酔学会が「日本麻酔指導医制度」を導入したのが始まりです。以降、各学会が独自の基準で専門医を認定するようになりました。専門医の広告が可能になった2002年以降は制度を運用する学会が増え、「専門」の質のバラつきが顕著化。一方で、患者側の専門医に対する理解は低く受診の指標になっていないことも問題視されました。これらの動きを受け、2011年に「専門医の在り方に関する検討会」が発足。議論が重ねられてきました。
2016年2月18日に開かれた社会保障審議会医療部会では、現行の専門医制度の課題について次のような事柄が指摘されました。
・各学会が独自に運用。学会の認定基準の統一性、専門医の質の担保に懸念がある
・専門医としての能力について医師と国民との間に捉え方のギャップ(※)がある
あわせて、地域医療との関連で「医師の地域偏在・診療科偏在は近年の医療を巡る重要な課題」も指摘されました。
これらの課題を解決し、「専門医の質を高め、良質な医療が提供されること」を目的に、新制度では、日本医師会、日本医学会、全国医学部長病院長会議などから成る中立的な第三者機関 「日本専門医機構」が、専門医の認定と養成プログラムの評価・認定を統一的に行うことになります。
(参考資料:「第44回社会保障審議会医療部会資料2-1」)
※:ここでいうギャップとは、「患者さんに“専門医”が必ずしも理解されておらず、受診の指標になっていない」ことを指します。 (参考資料:一般社団法人日本専門医機構理事長 早稲田大学特命教授 池田康夫による厚生労働省へき地保健医療対策検討会資料「新しい専門医制度」2015年3月30日)
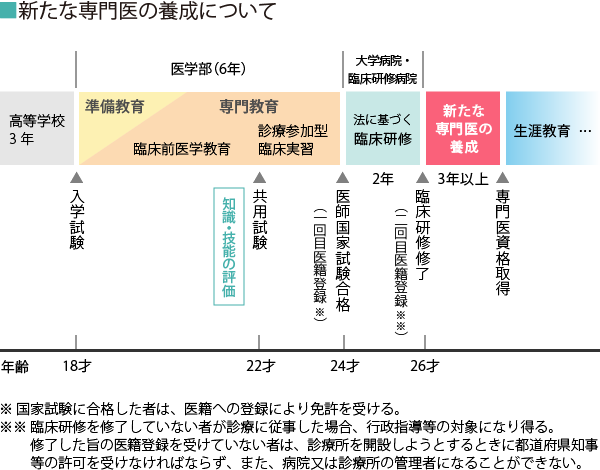
新たな専門医制度の仕組み
新専門医制度の仕組みについて「専門医の在り方に関する検討会 報告書」をもとに、その要点をご紹介します。
■新・専門医制度の要点
・専門医の養成プログラムの評価・認定および資格認定は各学会ではなく中立的な第三者機関として設立された日本専門医機構が行う
・基本領域とサブスペシャルティ領域の二段階制
・専門医の養成を行うのは病院単体ではなく、大学病院等の基幹病院と地域の協力病院 等(診療所を含む)が病院群を構成して実施する
・専門医の認定は経験症例数などの活動実績を要件とし、また、生涯にわたって標準的な 医療を提供するため、更新の際にも各領域の活動実績を要件とする
・「総合診療専門医」を基本領域の専門医の1つに加える
「第44回社会保障審議会医療部会資料2-1」より
なお、基本領域に加えられる「総合診療専門医」は総合診療医(※)の専門医としての名称で、ほかの領域の専門医や職種と連携し、 多様な医療サービスを柔軟に提供する医師(「地域を診る」医師)として活躍することが期待されています。
「総合診療医」について詳しく知りたい方は、エピロギの過去の記事「今さら聞けない『総合診療医』をめぐる現状まとめ」をご覧ください。
※総合診療医:総合的な診療能力を有する医師。「専門医のあり方に関する討論会 報告書」では、「日常的に頻度が高く、幅広い領域の疾病と傷害等について、適切な初期対応と必要に応じた継続医療を全人的に提供」する医師として定義されています。
新しい「専門医」の養成
新しい制度では、専門医を「『神の手を持つ医師』や『スーパードクター』を意味するのではなく、例えば、『それぞれの診療領域における適切な教育を受けて十分な知識・経験を持ち、患者から信頼される標準的な医療を提供できる医師』」と定義しています。
(参考資料:「専門医のあり方に関する検討会 報告書」)
「それぞれの診療領域における適切な教育を受けて十分な知識・経験を持ち、患者から信頼される標準的な医療を提供できる医師」である「専門医」は、どのように養成されるのでしょうか。
「第44回社会保障審議会医療部会の発表資料」によると、初期研修後、基本領域から科目を選択し指導施設としての認定を受けた病院群で研修を受け、経験病例数などの活動時実績査読と筆記試験を経て、専門医として認定されることになります。
また、サブスペシャルティの専門医を希望する場合は、加えて、サブスペシャルティ領域の研修と試験を受けることになります。
既存資格取得者への影響
既存の制度で資格を取得した専門医については、新制度開始後、各学会が定める更新時期に合わせ、移行基準を満たした者から順次移行となる予定です。 移行期間中は、各学会が定めていた要件と日本専門医機構の定める新基準を組み合わせた要件を満たすことで、移行・更新が実施されます(※更新手続きの年度により基準は異なる)。
新制度の資格更新に関する要件の詳細は各領域により異なりますが、「診療実績の証明」「専門医共通講習」「各領域別講習」「学術業績・診療以外の活動実績」などが新基準として追加されることになります。
(参考資料1:一般社団法人 日本耳鼻咽喉科学会「新専門医制度における耳鼻咽喉科専門医の更新基準について」、参考資料2:一般社団法人 日本専門医機構「整備方針(第1版)の補足説明Ver.2」)
新専門医制度が導入されるまでのスケジュール
新たな専門医制度は、大まかに以下のような流れで実施されます。
2016年1月:研修施設認定に関わるプログラムの申請(受付)を開始
↓
2016年6月:各研修施設による専攻医(後期研修医)の募集開始
↓
2017年度 :新制度による専攻医の研修開始
↓
2020年度 :日本専門医機構による認定の実施・新制度下での初の専門医の誕生
資格の移行や更新の要件について、2019年度までは既存制度における基準が組み合わされますが、2020年度以降は新制度化の基準が適用されます。
(参考資料:一般社団法人 日本専門医機構「整備方針(第1版)の補足説明Ver.2」)
新専門医制度に対する懸念
最後に、新たな専門医制度による課題や懸念をいくつかご紹介します。
■医師の偏在が助長される恐れがある?
新制度では、医師の偏在と診療科の偏在の是正を目的に、研修先の要件も変更され、専門医の養成を、病院単体ではなく「大学病院等の基幹病院と地域の協力病院等(診療所を含む)が病院群を構成して実施」する(「第44回社会保障審議会医療部会資料2-1」より)ことになります。(施設群の詳細については、「第44回社会保障審議会医療部会資料2-3」を参照ください。)
これについて全日本民医連医師部の前田和也氏は、「新専門医制度とこれからの医師養成について考える(Ver.1)」において、「研修先(基幹病院)となる要件は大学病院やそれに相当する大規模な施設でないと満たすことが難しいと考えられる。新制度では症例数や手術経験数、活動実績も必要となるため、多くの医師が症例を求めて都市部や大学病院にとどまり、地方の医師が減少するのではないか」との懸念を示しています。
■制度の開始が延期される?
2016年2月18日に開催された社会保障審議会医療部会では、上述した「医師の偏在が強まる恐れ」のほか、委員からさまざまな懸念が上がりました。
日本医療法人協会会長の加納繁照氏や全国自治体病院協議会会長の邉見公雄氏、日本赤十字社医療センター第二産婦人科部長の木戸道子氏などが下記のような意見を示し、制度開始の延期を求めました。
・国公私立の複数病院を短期間でローテートする研修医(専攻医)の待遇に懸念がある
・診療科によって労働環境や勤務条件が大きく異なるため、不人気科目に進む医師がさらに減るのではないか
こうした懸念を受け、同日の会議では「専門医制度専門委員会」の設置を決定。「問題点を指摘する声にどう対応するのか」「2017年4月の制度開始は妥当なのか」といったことについて継続して議論されることになりました。
■専門医の定数設定が医師間の格差を生む?
新制度では、地域ごとに配置できる専門医の数が各領域で定められると考えられます(全日本民医連 医師部 前田和也「新専門医制度とこれからの医師養成について考える(Ver.1)」より)。
前田氏は、「これは事実上の定員を意味するもので、医師は必ずしも自らが希望する専門医になることができないということ。当然のように希望しない科に進む医師も出てくるため、医師間に序列が生まれるのではないか」と懸念しています。
また、同氏は、地域の需要を下回る専門医数を設定してしまった場合、医療難民が生まれる危険性も指摘しています。
■総合診療専門医はサブスペシャルティ領域に進めない?
「高齢化に伴い、特定の臓器や疾患を超えた多様な問題を抱えた患者が増加」している現状を鑑み、「これらの患者には、複数の領域別専門医による診察よりも、一人の総合的な診察能力を有する医師による診察の方が適切な場合がある」として新たに位置付けられた「総合診療専門医」。
「地域を診る医師」としての視点も重要とされ、在宅医療や地域包括ケアにおける活躍が期待されています。
(参考資料:「第44回社会保障審議会医療部会資料2-1」)
新制度が採用する二段階制では、あるスペシャルティ領域に進む場合、ある基本領域の専門医を取得する必要があります(例えば、サブスペシャルティ領域の糖尿病専門医になるには、基本領域の内科専門医であることが条件)。ところが、今のところ総合診療専門医から進めるサブスペシャルティ領域はありません。
「新専門医制度とこれからの医師養成について考える(Ver.1)」を作成した前田氏は、このことについて、総合診療専門医の選択は「進路選択のマイナス条件になると考えられる」と危惧しています。
*
新たな専門医制度は、専門医の質の担保・向上と、国民に対する医療提供体制の改善が期待されるものです。
これらを真の意味で実現するには、日本専門医機構と各学会、さらに専攻医の養成を行う各病院や個々の医師など、制度に関わるすべての医療関係者が合意した上で、新制度が開始されることが望まれます。
(文・エピロギ編集部)
<参考>
■ 第1章
専門医のあり方に関する検討会 報告書
(http://www.mhlw.go.jp/stf/shingi/2r985200000300ju-att/2r985200000300lb.pdf)
第44回社会保障審議会医療部会 資料2-1、2-2、2-3
(http://www.mhlw.go.jp/stf/shingi2/0000113047.html)
規制改革会議 健康・医療ワーキング・グループ(第10回)ヒアリング 資料2「専門医制度の現状」
(http://www8.cao.go.jp/kisei-kaikaku/kaigi/meeting/2013/wg2/kenko/131009/item2.pdf)
一般社団法人 日本病理学会「病理専門医資格更新についてのよくあるご質問」
(http://pathology.or.jp/senmoni/newsystem/post-2.html)
一般社団法人 日本耳鼻咽喉科学会「新専門医制度における耳鼻咽喉科専門医の更新基準について」
(http://www.jibika.or.jp/members/nintei/senmon/pdf/koushinkijyun_new.pdf)
公益社団法人 日本麻酔科学会「専門医制度が変わります」
(http://www.anesth.or.jp/info/20130827.html#p04)
一般社団法人 日本専門医機構 公式サイト
(http://www.japan-senmon-i.jp/)
日経メディカル「シリーズ◎どうなる新専門医制度 新専門医制度、2017年スタートに暗雲」
(http://medical.nikkeibp.co.jp/leaf/mem/pub/report/t221/201602/545866.html)
全日本民医連 医師部 前田和也「新専門医制度とこれからの医師養成について考える(Ver.1)」
(https://aequalis.jp/upload/userfiles/files/ishiyousei.pdf)
全日本民医連理事会「新専門医制度に対する全日本民医連の見解」
(http://www.min-iren.gr.jp/?p=21063)
【関連記事】
・「【2017年版】今さら聞けない『新専門医制度』をめぐる現状まとめ」
・「<診療科別>医師1,637人が考える『専門医』の価値とは?ー医師アンケート結果より」[医師転職研究所]
・「新専門医制度によって医師の転職事情はどう変わってきたか?<専門医制度と医師の転職事情②>」[医師転職研究所]
・「今さら聞けない『総合診療医』をめぐる現状まとめ」





 公式SNS
公式SNS


















コメントを投稿する
コメント一覧(1件)
1. このコメントは承認待ちです。