上限規制1,860時間 ~「医師の働き方改革に関する検討会」報告書を読み解く

2017年8月の発足から22回にわたって開かれ、「医師の労働時間短縮・健康確保」と「必要な医療の確保」の両立を目指して、医師の労働時間短縮策について議論を重ねてきた「医師の働き方改革に関する検討会」(以下、検討会)が結論をとりまとめ、報告書として2019年3月29日に公表しました。
同報告書に記された『時間外労働の上限規制』は「年960時間」(一部医師のみ上限規制「年1,860時間」)。この上限規制は2024年4月から適用され、上限を超えた場合は罰則を科せられることになります。
報告書の具体的な内容と、医師の長時間労働是正実現のために必要とされている事項について解説します。
1. 上限「年960時間」と「年1,860時間」
同報告書では、まず、「医師*1の“通常予見される”時間外労働の上限」を、一般労働者と同じ働き方を目指すという視点から、労働基準法における時間外労働上限規制の一般則「年360時間(月45時間)以下」としました。
しかし、診療に従事する勤務医の場合、医療の特殊性(不確実性・公共性など)から、時間外労働の大半は“通常予見できない”臨時的に必要な労働です。そのため、報告書は「診療に従事する勤務医に適用される水準」(A水準)として、「年960時間以下」を設定しました。2024年までの5年間で、特例を除きすべての勤務医が、この時間外労働時間数を下回るように働き方を変えていく必要があります。
ただし、「地域医療の観点から必須とされる機能を果たすためにやむなく長時間労働となる医療機関*2の医師」については、「地域医療確保暫定特例水準」(B水準)として「年1,860時間」の上限を適用するとしました。これは、2024年から2035年までの「暫定的」かつ「特例」の基準であり*3、違反には罰則が課されることになります。
また、「一定の期間集中的に技能向上のための診療を必要とする医師」向けの水準(C水準)も設けられました。初期臨床研修や専門医研修を受ける医師と、臨床医6年目以降を対象にわが国の医療水準の維持発展に向けて高度な技術を要する医師については、それぞれの時間外労働の上限をB水準と同じ「年1,860時間」としています。
報告書はさらに、追加的健康確保措置として、「連続勤務時間制限28時間」「勤務間インターバルの9時間の確保」「代償休息」をセットで義務づけるとしています(A基準については努力義務)。また、時間外労働が月80時間を超えた段階で睡眠と疲労状況確認、100時間以上で医師による面接指導の実施を義務づけ、必要に応じて就業制限や配慮、禁止などの措置を取ることとしています。
- *1 同報告書における「医師」とは、労働基準法が適用される「勤務医」が念頭に置かれている。
- *2 具体的には、救急医療と在宅医療で緊急性の高い医療ニーズに対応する医療機関、5疾病(がん、脳卒中、心筋梗塞等の心血管疾患、糖尿病、精神疾患)・5事業(救急医療、災害医療、へき地医療の支援、周産期医療、小児医療)を担う医療機関、地域医療確保のため都道府県知事が必要と認める医療機関のあわせて1,500箇所程度と、特に高度な専門性が求められ、かつ継続的治療・管理を行う医療機関が該当。対象医療機関は、地域医療体制を踏まえて都道府県が特定する。
- *3 医療計画の見直しサイクル(2027 年度・2030 年度・2033 年度)に合わせて実態調査等を踏まえた段階的な見直しの検討を行いつつ、規制水準の必要な引き下げを実施。都道府県単位での医師の偏在解消目標年である2036年に向けた第9次医療計画の終了年となる2035年度末を目標に暫定特例水準の終了年限とする、とされた。
図1 医師の時間外労働規制

出典:厚生労働省 「医師の働き方改革に関する検討会 報告書の概要」(2019年3月29日)(5頁)
図2 働き方のイメージ


出典:厚生労働省 「医師の働き方改革に関する検討会 報告書」(2019年3月29日)37頁
図3 時間外労働規制の施行について(中長期の見通し)
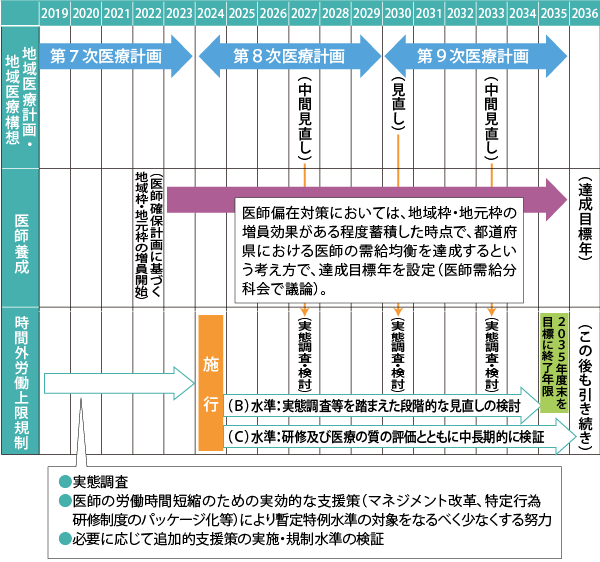
出典:厚生労働省 「医師の働き方改革に関する検討会 報告書」(2019年3月29日)40頁
2. 医療機関、国民に求められる対応と意識改革
2024年の上限規制実施に向け、各医療機関の管理者は、医師の労働時間管理の適正化に努め、自施設に適用される上限を見据えながら、医師労働時間短縮計画を作成し、PDCAサイクルによる取り組みを進めるなど、医師の労働時間短縮を図ることになります(B水準、C水準に該当する医療機関については、PDCAの実施は義務づけ)。具体的な方策として、タスクシフティング・タスクシェアリングの推進、ICT等の技術を活用した効率化や勤務環境改善などが挙げられています。
ただし、医師の労働時間短縮は当該医療機関の努力だけでは達成できません。地域医療提供体制における機能分化・連携、プライマリケアの充実、集約化・重点化の推進、医師偏在対策の推進などの進捗が大きく関連しているためです。報告書では、国の医療計画や地方自治体の医師偏在対策との連携について触れるとともに、安易な救急搬送などを改善していくため、国民に対して上手な医療のかかり方の周知・啓発も急務であるとしています。
報告書が示した基本的な大枠に基づき、詳細については今後詰められていくことになります。
3.「1,860時間」への反応と、改革実現に向けての動き
A水準の年960時間(月平均で80時間)は、過労死の労災認定基準における時間外労働の水準(複数月平均80時間以下、休日労働込み)と同じです。B・C水準に至っては水準をはるかに超えています。副座長を務めた東京大学大学院の渋谷健司教授は「(年1,860時間の)根拠がわからないので賛同できない」として、2月に検討会と袂を分かつ結果となりました。また、見直しを求める署名活動も一部で行われました。
一方で、報告書にもある通り、平成29年病床機能報告によると、大学病院の約9割、救命救急機能を有する病院の8割以上に、B・C水準の1,860時間を超える時間外労働が推定される医師がいるとされています。また、2019年3月に日本医師会が救急病院に対し行った「働き方改革と救急医療に関する日本医師会緊急調査」によると、救急部門の医師について、「今後5年で、他院での勤務も含め、時間外勤務時間を年1,860時間以下にできる」と回答した医療機関は5割程度にとどまっています。報告書に示された上限規制は、そうした実態を早期に是正していくための暫定的な水準であることを理解しておく必要があります。
前述の日本医師会の調査によると、各医療機関に時間外労働短縮の対応策について聞いたところ「医師の増員」が半数を占め、検討会が解決策の一つに挙げる「タスクシフティング」については約7割が「十分な検討が必要」と回答するなど、道のりの険しさがうかがえます。しかし、悲観していても改革は前に進みません。2018年12月、厚生労働省は看護師が医師の指示のもと行える医療行為(特定行為)の看護師への移行を促進する方針を決め、研修の見直しを行うと発表しました。また、2019年4月、日本外科学会が特定行為研修制度の「パッケージ研修」等によりタスクシフティングを進める方針を打ち出すなどの動きも出てきています。
いかにして医師の過重労働を減らしていくのか。エピロギでは、今後も「医師の働き方改革」について定期的に取り上げていきます。
(文・エピロギ編集部)
<参考>
・「医師の働き方改革に関する検討会 報告書」
・「医師の働き方改革に関する検討会 報告書の概要」
・厚生労働省 医師の働き方改革に関する検討会
・日医on-line「医師の働き方改革と救急医療に関する日本医師会緊急調査の結果について」
・m3.com 「日本外科学会、『大学病院で特定行為のパッケージ研修を』」
・朝日新聞デジタル「看護師の医療行為拡大へ 医師の長時間労働対策で方針」
【関連記事】
・「2020年度診療報酬改定のポイントと、医師の働き方・キャリアへの影響」
・「【要約版】今さら聞けない『医師の働き方改革』」
・「【『医師の働き方改革』取り組み事例紹介】時間外労働100時間の産婦人科で、残業時間の半減を実現!|『チーム制』『時間外業務を発生させない仕組みづくり』『ICT活用』『タスク・シフティング』~明日から実践できる10の取り組み」柴田綾子氏(淀川キリスト教病院 産婦人科 副医長)
・「この先の医師のキャリア・働き方を占う~2018年医療ニュースまとめ」
・「法で読み解く『医師の働き方改革』~“医師の義務”と“労働者の権利”【第2回】|医師の過労死の現状と裁判事例」
・「医師の6割が『辞めたい』―原因は過酷な労働環境?『勤務医労働実態調査』から考える医師の働き方」
・「医師の当直の実態とは?1,649人の医師のアンケート回答結果」[医師転職研究所]
・<PR>「QOL重視」の医師求人特集




 公式SNS
公式SNS

















コメントを投稿する