2016年度診療報酬改定から見る“こんな医療機関は経営が危ない”
[急性期編] 7:1急性期の医療機関の55%が、新基準を満たせない!?
お勤めの医療機関や気になっている医療機関の経営は安泰なのか、危機的状況に陥る可能性が高いのか。そして、どのような医療機関に勤めれば将来が開けるのか。
2025年の歴史的大改定も視野に、医療機関の経営コンサルタントが、今年度の改定の中で、特に経営に影響が大きくありそうな部分について、中でも、基準の厳格化が進む7:1の病院を取り上げ、改めて解説します。

ざっくり言うと……
□ 7:1急性期の医療機関では、2014年度に続き2016年度の改定でも基準が厳格化された
□ 重症度、医療・看護必要度や在宅復帰率の内容や基準が変更され、入院患者の重症度や医療の必要度の視点が、必要度の中に加わった
□ 重症度、医療・看護必要度に該当する患者の幅も広がっている<
□ ただし、今回の改定だけで大きく7対1病床が減ることはないと思われる
□ とはいえ、55%の病院は収入ダウンを前提とした何らかの対策をしない限り、基準を満たせない!
□ 7対1の死守には「地域包括ケア病棟の導入」か「稼働率の低下」が選択肢となりうる
□ 7対1を死守した結果、職員のモチベーションが下がった医療機関も……
□ 勤務先の医療機関の経営状況を見極める5つの視座とは?
診療報酬上で看護職員の配置が手厚くなる7対1入院基本料ですが、2014年度の診療報酬改定に続き、2016年度の診療報酬改定でも基準が厳格化されました。診療報酬改定は病院の経営に大きく影響を及ぼします。それでは、7対1の病院に勤務するドクターは、自院や転職先の経営状況や今後の行方に関して、どういったところに注意すれば良いのでしょうか?
重症度、医療・看護必要度の変更が7対1病院に与える影響は大きい
今年度の改定では、重症度、医療・看護必要度や在宅復帰率の内容や基準が変更されました。病院の経営は、一般的に入院による収入の比率が大きいため、これらの厳格化の影響により、経営状況にも変化が出てくる可能性があります。
「診療報酬改定で国は7対1病床を削減しようとしている」と耳にすることがあると思います。しかし、今年度の改定だけで大きく7対1病床が減ることはないと、私は考えています。確かに全体で見れば病床数は減少すると思いますが、7対1病床を全て辞退するような医療機関は少数派でしょう。病院内の一部の7対1病床を地域包括ケア病棟入院料に転換する動き、空床が目立つ病院が出てくると予想されます。その根拠となる「重症度、医療・看護必要度」の基準の変更について、次節以降見ていきたいと思います。
看護必要度の内容を変更、救急や手術を評価
2014年度の改定から、従前の「看護必要度」という名称から「重症度、医療・看護必要度」へ変わっています。名称の通り、「重症度」と「医療」という概念が加わり、以前までの看護職の手間がかかる入院患者かどうかだけではなく、入院患者の重症度や医療の必要度の視点が、必要度の中に加わりました。
2016年度の改定では評価対象項目が追加されています。A項目に無菌治療室での治療や救急搬送後の入院、B項目には、診療・療養上の指示が通る、危険行動、C項目には手術や救命等に係る内科的治療が加わりました。
また、「重症度、医療・看護必要度」に該当する患者の幅も広がりました。今までは「A項目2点以上かつB項目3点以上」が「重症度、医療・看護必要度」を満たす入院患者としてカウントされ、その比率が15%以上であれば基準をクリアしていました。今年度からは「A得点3点以上」や「C得点1点以上」の入院患者が追加されています。評価される項目が増え、重症度、医療・看護必要度に該当する患者の幅も広がりましたので、該当する患者割合は自然と高まるのが当然です。
何もしなくても患者割合が高まれば、該当比率15%以上の基準をどこの病院も満たしやすくなります。そのため、今回の改定では該当比率が15%以上から25%以上(200床未満の医療機関は23%以上)に変更されています。
55%の病院は基準を満たせない?
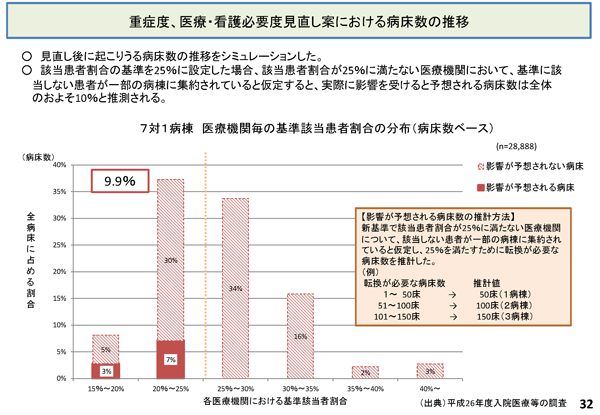
この25%という線引きを決めるのに、厚労省は、2015年12月9日の中央社会保険医療協議会(以下、中医協)にて、新基準が与える影響のシミュレーションを提示しています。該当患者割合を25%に設定した場合、実際に影響があると推測される病床数は全体の9.9%と推測しています。この数値は、約10%以外の医療機関は影響がないようにも見えますが、実はそうではありません。
これは、全体の45%の医療機関が患者の該当比率を満たすため、重症度、医療・看護必要度に該当する患者比率を上げることで、25%の基準を満たせる病棟を作ったとすれば、9割近い病床が7対1をキープできるという試算です。
現在、7対1入院基本料を算定する医療機関のほとんどが、改定後もそれを維持する方向に動くと思われます。そのため、結果として7対1病床の減少自体は、全体の5~6%程度で収まるのではないかと私は見込んでいます。 しかし、現在7対1病床を持つ全国の医療機関の半数近くは、収入ダウンを前提とした何らかの対策をしない限り、改定後は7対1入院基本料を算定できないのも事実です(200床未満の医療機関の該当患者割合は23%以上という経過措置を反映していない試算ではあります)。急性期病院に限らず医療界全体、更に介護界にも大きな波紋が広がりそうです。
今までの診療報酬改定は、急性期病院であれば急性期病院だけを見ていれば完結できる改定でしたが、2014年度の改定からはそれ以外の動きも注視していなければ、医療機関の運営・経営はままならない時代になってきていると感じます。 強いて言えば、今回の診療報酬改定は2015年度の介護報酬改定ともリンクする部分も多くなっています。診療報酬と介護報酬の全体の流れと方向性を押さえた経営者層がいる医療機関は、2025年に向けたの大きな改定の流れの中でも生き残る組織となるのではないでしょうか。
7対1の死守には、地域包括ケア病棟の導入か稼働率の低下が選択肢?
厚労省が示す通り、7対1病院の45%が新しい基準を満たせない推計です。そうした医療機関には、次の3つの選択肢がありそうです。
① 7対1の病床の一部を地域包括ケア病棟入院料や療養病棟入院基本料等に転換
② 7対1と10対1の両方を届出できる病棟群単位による届け出を活用
③ 稼働率低下も顧みず、全ての病床を7対1のままで運用する
昨年の秋口くらいまでは、②の「病棟群単位による届け出」が王道な選択肢になりそうな感じがしていました。ただ、制度の細かな条件が明らかになると、転換する病棟数の縛りや2017年4月1日には7対1病床を40%以上削減する条件が盛り込まれており、病院にとって大変使い勝手の悪い制度となりました。この制度を使って恩恵を受ける医療機関の条件は限られてくるでしょう。
3つの選択肢の中で病院の経営的メリットが強いと思うのは、①の地域包括ケア病棟入院料や療養病棟入院基本料、回復期リハビリテーション病棟など他の入院基本料に転換する方策です。具体的には、他の入院基本料のベッドに、必要度の当てはまらない患者を入院させることで、7対1病棟の必要度を満たしやすくなります。この方法は2014年度の改定の時も、多くの病院が行っていますが、今年の改定でも、よりその傾向が強まりそうです。
③の場合は、早期の退院等を促し、入院患者数自体を少なくする事で必要度の基準を満たしやすくなります。ただし、入院患者が少なくなりますのでベッドの稼働率低下は避けられません。②のように地域包括ケア病棟入院料等を活用することで、ベッドの稼働率をできるだけ下げずに収入ダウンを最小限に抑える方法もあります。③を選択する医療機関は少数派かもしれませんが、ベッドの稼働率の減少を前提とし、それでも7対1のみで構成する運用が不可欠だという判断も時には必要かもしれません。
稼働率を低下させることが、経営者の判断として正しい場合も
入院の収入面だけを机上計算すると、現状の7対1を維持できない病院は地域包括ケア病棟入院料等を活用して7対1を維持することが最善策です。 しかし、少し広い視点を持ってみると、地域において基幹病院である医療機関が地域包括ケア病棟を運用し始めた場合、運用の方法によっては地域に大きな影響を与え兼ねない事を考慮しなければ、巡り巡って自院にとっても不利益につながる可能性もあります。
地域包括ケア病棟入院料は、入院期間が60日までと7対1よりも長い入院が可能です。稼働率を維持することは大切ですが、これを導入する事によって、後方連携として今まで患者の受け入れをしてくれていた地域の他の医療機関の稼働率に大きな影響が出るかもしれません。 7対1での治療の後、本来であれば他の医療機関が受け入れていた部分を急性期病院が、さらに60日間の入院を続けたとすると地域のバランスが大きく崩れるでしょう。また、連携医療機関との関係性が悪くなる懸念もあります。
病床が明らかに過剰な地域や他に病院がない地域であれば、良いかもしれませんが、今後の高齢者が増加する時代に医療機関同士の潰しあいは得策ではありません。
職員のモチベーションは大丈夫か?
また、7対1の医療機関で働くスタッフは、急性期で働くことを求めているスタッフが多いのも事実です。ある病院で地域包括ケア病棟を作り、7対1から地域包括ケア病棟に配属された看護職が、本来望んでいた業務とは異なるため離職し、他院に転職するケースが続出したという話も伺っています。
また他の病院では、医局や看護部からの理解が得られず、地域包括ケア病棟に転換する提案すら、まともに話し合うことができないという話も伺っています。これを読んでいただいている先生方の中にも、急性期でバリバリ働きたいという方もいることでしょう。
こうした地域のことや、院内の職員のモチベーションなど複数の視点を組み合わせると、②の地域包括ケア病棟を持って収入を補う方策が最善策とは言えない場合もあります。
2014年度の改定直後にある医療機関から「地域の後方医療機関が困ることはよく理解しているが、自院の経営を考えるとその余裕もなく地域包括ケア病棟を作らざるを得ない」というような声を伺いました。こうした状況に追い込まれている医療機関があるのも事実であり、これからますます多く出てきそうです。
このように地域事情や院内の状況など、様々な視点から検討する事が不可欠だと思います。
先生が勤務する医療機関は大丈夫? 勤務先の医療機関の経営状況を見極める5つの視座とは
このように考えると、1つの判断がどこの病院にとっても必ず正しいということはありません。周囲の環境や状況によって最善策が変化するからです。
ただ、勤務医の先生としては、勤務先の医療機関の経営が安泰の見込みなのか、それとも危機的状況に追い込まれていくのかはぜひ知っておきたい情報だとも思います。また、他の病院に転職をお考えの先生にとっても、安定した経営をしている病院を選びたいのが本音でしょう。 そうした視点から考えると、急性期病院の場合、以下のパターンで整理して病院を見てみると良いかもしれません。
[ 重症度、医療・看護必要度の変更から見る急性期病院 ]
A 新しい基準でも、該当患者割合25%以上をクリアする見込みの病院
B 基準を満たせないので地域包括ケア病棟等に転換する見込みの病院
C 基準を満たせないが、7対1をそのまま維持する見込みの病院
D 病棟群単位による届け出を行う見込みの病院
E その他
多くはA~Cに該当すると思います。脳神経外科や循環器外科等が強い病院であれば、改定後も影響が少ないAに該当する病院も多いと思います。
問題はB~Dを選択する病院が、どのような考えで選択したかと言う部分だと思います。目先の収入だけを考えて全体像が掴めていなさそうな場合や、安直な考えで決定している場合は注意が必要です。
これらの情報については、勤務先の病院であれば、院内の会議の内容等からも掴めるでしょうし、転職先の病院であれば面接時に病院の考えを伺ってみても良いのかもしれません。
*
12月14日、中央社会保険医療協議会総会が開かれ、2018年度の改定に向けての議論が始まりました。勤務先の医療機関が診療報酬の改定によって悪い影響が強く出る医療機関なのか大丈夫な医療機関なのか。見極められる目を持つことは、ご自身のキャリアを設計する上でも、今後ますます大切になっていくでしょう。
今回の記事が、勤務医の先生方にとって病院を見る材料になれば嬉しいです。
(文・㈱メディウェル コンサルティング事業部/隅廣 洋)
【関連記事】
市場から読む~これからの時代が医師の働き方にどんな変革をもたらすか
瀧野敏子 氏インタビュー|医師の目から見た「働きやすい病院」とは
“行きたい病院”に転職するために、押さえておきたい! 医療機関が医師の採用時にチェックする3つのポイント
今さら聞けない「新専門医制度」をめぐる現状まとめ



 公式SNS
公式SNS





















コメントを投稿する